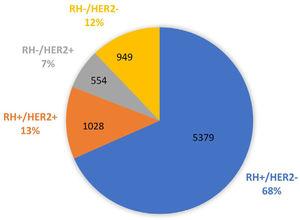
El cáncer se origina por mutaciones conductoras que entregan ventajas en el crecimiento celular, por medio de la inhibición de los puntos de control y la activación exacerbada de vías de señalización involucradas en la sobrevivencia y la proliferación.
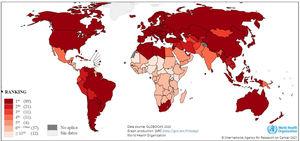
El cáncer de pulmón es la principal causa de muerte por cáncer en 89/185 países, y la medicina de precisión ha mejorado el diagnóstico y tratamiento de esta enfermedad, considerando la importancia del perfil mutacional del tumor. Los inhibidores de tirosina quinasa (TKIs) dirigidos a mutaciones conductoras en EGFR, uno de los genes más mutado en cáncer de pulmón de células no pequeñas (NSCLC), han demostrado una disminución significativa en la mortalidad al ser drogas más específicas y menos tóxicas. Los genes accionables en NSCLC son EGFR, ALK, ROS1, ERBB2, MET, MAP2K1, BRAF, KRAS, NTRK1/2/3 y RET, y combinados impactan al 64% de los pacientes. Sin embargo, el acceso a NGS (secuenciación de próxima generación por sus siglas en inglés) y a las drogas dirigidas es desigual por país y la ausencia de mutaciones en genes accionables y el desarrollo de mutaciones de resistencia a la terapia dirigida, son desafíos a nivel mundial. La incorporación de nuevos biomarcadores como PD-L1, la validación del DNA circulante en plasma, la medición de la carga mutacional del tumor, y el desarrollo de ensayos clínicos con combinación de terapias, son parte de las estrategias actuales en investigación.
Esta revisión está enfocada en entregar a lectores de lengua española el estado actual de la medicina de precisión en NSCLC